Il cheratocono è una malattia degenerativa conseguente ad una minore rigidità strutturale della cornea. Si manifesta nell’infanzia o nella pubertà e progredisce in buona parte dei casi fino ai 35-40 anni, in alcuni soggetti può progredire oltre questo range di età; è quasi sempre bilaterale. Consiste in un progressivo sfiancamento del tessuto che si assottiglia e si estroflette all’apice assumendo la forma di un cono. L’incidenza riportata in letteratura è di 1 caso ogni 2000 persone nella popolazione generale, anche se, secondo statistiche più recenti, tali valori appaiono significativamente sottostimati.
Sintomatologia
I sintomi sono rappresentati dalla fotofobia e da una progressiva e significativa riduzione della qualità visiva con distorsione dell’immagine sostenuta dapprima dall’aumento dell’astigmatismo miopico (che diviene sempre più irregolare) e poi dallo sviluppo delle opacità del cono; siccome l’apice del cono è eccentrico, il paziente utilizza la porzione centrale risparmiata e tende ad evitare le distorsioni maggiori delle immagini e i circoli di diffusione, fessurando la rima palpebrale.
Una diagnosi tempestiva è fondamentale per contrastare o fermare il cheratocono prima che raggiunga stadi di sviluppo preoccupanti.
Diagnosi strumentale
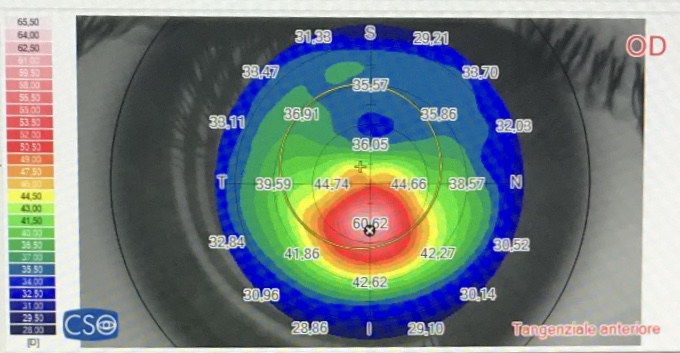
Per la diagnosi di cheratocono abbiamo a disposizione diversi esami che ci permettono di individuare la malattia ancora prima della comparsa dei sintomi:
- La tomografia corneale, che studia curvatura, elevazione e spessore della cornea a più livelli, ci permette di smascherare anche le forme più lievi di ectasia corneale e documentarne l’evoluzione;
- La topografia corneale che consente di ottenere una mappa di curvatura e una mappa altitudinale della superficie corneale anteriore;
- La pachimetria che permette di misurare lo spessore della cornea e, grazie ad una mappa che evidenzia lo spessore corneale in ogni suo punto, di individuare e localizzare il punto più sottile.
La cura dipende dagli stadi di evoluzione della malattia.
Terapia in base alla stadiazione
Nel primo stadio, trovandosi di fronte solo ad una leggera iniziale deformazione della cornea può essere sufficiente l’utilizzo delle lenti correttive con controlli oculistici frequenti, in caso di progressione si può effettuare il cross-linking, il quale viene utilizzato per bloccare il cheratocono e consiste nella fotopolimerizzazione delle fibrille dello stroma corneale, alterato in questa malattia, con lo scopo di aumentarne la rigidità e la resistenza allo sfiancamento della cornea; ciò si ottiene grazie all’azione combinata di una sostanza fotosensibilizzante (riboflavina o vitamina B2) e fotoassorbente con l’irraggiamento mediante luce ultravioletta da illuminatore in stato solido di tipo UVA.
Nel secondo e nel terzo stadio lo sfiancamento della cornea è maggiore per cui gli occhiali possono non essere sufficienti e bisogna ricorrere quindi all’uso di lenti corneali a contatto o ad interventi non molto invasivi come:
- il cross-linking;
- l’inserzione di anelli intrastromali, che sono elementi di materiale sintetico che inseriti nello spessore della cornea tendono a regolarizzarne la superficie migliorando la capacità visiva;
- la cheratoplastica lamellare è un trapianto parziale di cornea, per cui si sostituisce parte di cornea malata con tessuto sano proveniente da donatore.
Nel quarto stadio, trovandosi di fronte ad una esagerata deformazione della cornea con concomitante suo assottigliamento, perdita di trasparenza e drastica riduzione del visus, la strada percorribile è il trapianto corneale.