La Retinopatia Diabetica (RD) è la principale causa di cecità nel mondo industrializzato in soggetti con un’età tra i 20 e i 64 anni, ed è considerata la complicanza più frequente e la più importante del diabete mellito.
È causata da un danno ai vasi sanguigni della retina. Può svilupparsi in tutti coloro che soffrono di diabete di tipo 1 e di diabete di tipo 2. Nei pazienti che hanno il diabete da molti anni e nei casi in cui il glucosio nel sangue è stato controllato male per molto tempo, il rischio è più probabile.
Sintomatologia
I sintomi della Retinopatia Diabetica sono:
- macchie o fili scuri che galleggiano davanti agli occhi (miodesopsie)
- vista offuscata
- aree scure e perdita dell’acutezza visiva
- ipovisione
- difficoltà nella percezione dei colori
- cecità
Diagnosi
Le metodiche per la diagnosi di retinopatia diabetica sono:
- Foto a colori del fondo, eseguita con il retinografo;
- Fluorangiografia retininica, se vi sono segni di retinopatia diabetica prolieferante per definire la presenza di aree ischemiche.
- OCT permette di studiare in dettaglio la macula e il nervo ottico
- Ecografia oculare in caso di emovitreo.
Classificazione
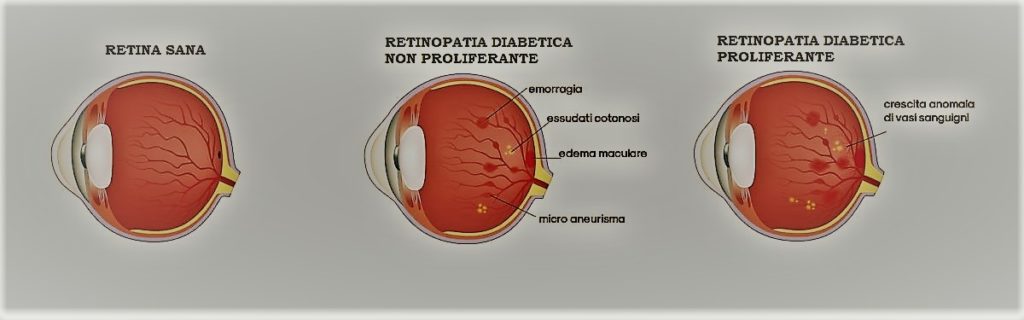
Esistono due tipi di retinopatia diabetica. La Retinopatia diabetica precoce conosciuta anche come Retinopatia diabetica non proliferante (NPDR) può essere: lieve, moderata o severa. Con l’avanzare della malattia le pareti dei vasi sanguigni si indeboliscono e si formano microaneurismi, piccoli rigonfiamenti che danneggiandosi danno vita a sanguinamenti. C’è poi il rischio che si formi un accumulo di liquido (edema) nella parte centrale della retina (macula) che causa riduzione della vista.
La Retinopatia diabetica proliferante (PDR) o avanzata è il tipo più grave perché coincide con la crescita anomala di nuovi vasi sanguigni nella retina. I neovasi sono stimolati anche dalla formazione di aree ischemiche nella retina. In seguito può apparire una reazione fibrovascolare con formazione di membrane che possono penetrare nel vitreo, provocare una trazione retinica e un distacco della retina. Nei casi più gravi vi può essere l’insorgenza di un glaucoma neovascolare.
Prevenzione
E’ molto importante la prevenzione, costituita da un attento controllo metabolico e, soprattutto, da uno screening regolare. Il controllo metabolico è responsabilità del medico di base e del diabetologo che, mediante una terapia medica appropriata (antidiabetici orali o insulina) debbono lavorare in stretto rapporto con l’oftalmologo.
Terapia
Il trattamento della retinopatia diabetica prevede diverse opzioni che sono fortemente correlate allo stadio della malattia. È importante sottolineare che il controllo dell’assetto glicemico rappresenta un valido aiuto alla condizione oculare. Quindi la terapia medica consiste essenzialmente nel controllo dietetico dei glucidi e nella somministrazione di ipoglicemizzanti orali e/o di insulina.
Nei pazienti che presentano edema maculare può essere utile l’utilizzo, mediante iniezione intravitreale, di cortisone o di anti-VEGF.
La terapia laser fotocoagulativa (focale, griglia maculare, panretinica) rappresenta un importante opzione terapeutica per contrastare l’insorgenza di aree ischemiche, la formazione dell’edema maculare e dei neovasi, nonché l’evoluzione verso la forma proliferante.
Esiste oggi la possibilità importante di fotostimolare la retina con un nuovo ed innovativo laser micropulsato che aiuta la componente metabolica della retina a riassorbire l’edema retinico e ridurre la liberazione di fattori di crescita per i neovasi, ostacolando la progressione della malattia. La fotostimolazione a differenza della fotocoagulazione non causa danno termico al tessuto retinico.
In ultima analisi esiste la scelta terapeutica della chirurgia che è destinata agli stadi avanzati della patologia complicata da emovitreo di lunga durata, distacco di retina trazionale o trazionale-regmatogeno.
